Decyzja o poddaniu się operacji haluksów to często trudny moment, który rodzi wiele pytań i wątpliwości. Ten artykuł ma za zadanie rozwiać je, dostarczając kompleksowej wiedzy o tym, kiedy zabieg jest konieczny, jakie są jego alternatywy oraz co czeka Cię na drodze do pełnego powrotu do zdrowia. Moim celem jest pomóc Ci podjąć świadomą i najlepszą dla Ciebie decyzję.
Operacja haluksów: kiedy jest konieczna i co musisz wiedzieć przed podjęciem decyzji?
- Głównym wskazaniem jest uporczywy ból i problemy funkcjonalne, które znacząco utrudniają codzienne życie.
- Operacja jest rozważana, gdy leczenie zachowawcze zawiodło i nie przynosi ulgi w dolegliwościach.
- Kluczowa jest zaawansowana deformacja (np. stopień C lub D w skali Manchester), która uniemożliwia noszenie normalnego obuwia.
- Szybkie postępowanie zmian i powstawanie wtórnych deformacji to sygnały do rozważenia interwencji chirurgicznej.
- Decyzja o operacji zawsze powinna być podjęta wspólnie z ortopedą, po dokładnej diagnostyce.
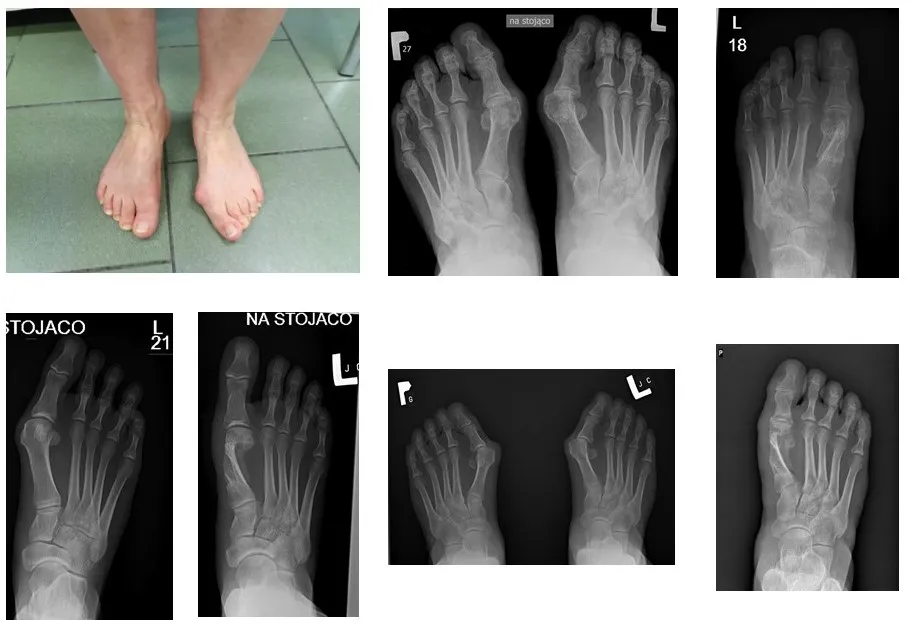
Kiedy haluksy kwalifikują się do operacji?
Z mojego doświadczenia wynika, że kwalifikacja do operacji haluksów nie opiera się wyłącznie na wyglądzie stopy, ale przede wszystkim na dolegliwościach i ich wpływie na jakość życia pacjenta. Istnieje kilka kluczowych wskazań, które skłaniają do rozważenia zabiegu:
- Uporczywy ból: Jeśli odczuwasz przewlekły, silny ból w okolicy stawu śródstopno-paliczkowego, który nie ustępuje po lekach przeciwbólowych i uniemożliwia normalne funkcjonowanie, to jest to bardzo ważny sygnał.
- Zaawansowany stopień deformacji: Kiedy deformacja jest już znaczna, na przykład osiąga stopień C lub D w skali Manchester, co oznacza duże podwichnięcie stawu i wyraźne odchylenie palucha. Taki stan często uniemożliwia noszenie wygodnego obuwia.
- Problemy funkcjonalne: Trudności w chodzeniu, utrzymaniu równowagi, powstawanie wtórnych deformacji, takich jak palce młotkowate, czy bolesne modzele i odciski, to jasne sygnały, że stopa nie pracuje prawidłowo. Często towarzyszą temu stany zapalne kaletki.
- Szybkie postępowanie zmian: Jeśli zauważasz, że deformacja pogłębia się w stosunkowo krótkim czasie, a objawy narastają, warto skonsultować się z ortopedą. Wczesna interwencja może zapobiec dalszym komplikacjom.
Jak ortopeda ocenia, czy operacja jest konieczna?
Jako ortopeda zawsze podchodzę do każdego przypadku indywidualnie. Ocena konieczności operacji haluksów to proces, który rozpoczyna się od szczegółowego badania fizykalnego stopy. Sprawdzam zakres ruchu w stawie, oceniam stopień deformacji, szukam bolesnych punktów i analizuję sposób chodu. Niezbędne jest również wykonanie zdjęcia rentgenowskiego (RTG) stopy pod obciążeniem, które pozwala mi dokładnie zmierzyć kąty deformacji i ocenić zmiany strukturalne w kościach. Często posiłkuję się również skalą Manchester, aby obiektywnie określić zaawansowanie wady. Dopiero połączenie tych wszystkich informacji pozwala mi podjąć świadomą decyzję o dalszym postępowaniu.
Leczenie zachowawcze zawiodło?
W mojej praktyce zawsze podkreślam, że operacja jest ostatecznością. Nieskuteczność leczenia zachowawczego to jeden z głównych argumentów przemawiających za interwencją chirurgiczną. Jeśli przez dłuższy czas stosowałeś różnorodne metody nieoperacyjne od wkładek, przez fizjoterapię, aż po zmiany obuwia a ból i deformacja nadal postępują, to jest to wyraźny sygnał, że te metody przestały być wystarczające. W takiej sytuacji zabieg operacyjny staje się jedyną realną szansą na trwałą ulgę i poprawę jakości życia.
Operacja czy leczenie zachowawcze?
Zanim w ogóle pomyślimy o operacji, zawsze staramy się wyczerpać wszystkie możliwości leczenia zachowawczego. Są to metody, które we wczesnych stadiach choroby mogą skutecznie spowolnić postęp deformacji i złagodzić dolegliwości. Oto najczęściej stosowane:
- Wygodne obuwie: Kluczowe jest noszenie butów z szerokim przodem, na niskim obcasie, które nie uciskają palców. To podstawa profilaktyki i leczenia.
- Wkładki ortopedyczne: Indywidualnie dopasowane wkładki pomagają skorygować biomechanikę stopy, odciążyć przodostopie i poprawić ustawienie palucha.
- Ortezy i aparaty korekcyjne: Stosowane na dzień lub na noc, mają za zadanie utrzymać paluch w prawidłowej pozycji i zapobiegać dalszemu pogłębianiu się wady.
- Fizjoterapia: Obejmuje specjalistyczne ćwiczenia wzmacniające mięśnie stopy, terapię manualną mającą na celu mobilizację stawów oraz kinesiotaping, który wspiera prawidłowe ustawienie palucha.
- Zabiegi fizykalne: Laseroterapia, krioterapia czy fala uderzeniowa mogą być stosowane w celu zmniejszenia bólu i stanu zapalnego w okolicy haluksa.
Te metody są zazwyczaj wystarczające dla osób we wczesnych stadiach choroby, gdy deformacja nie jest jeszcze zaawansowana, a dolegliwości bólowe są umiarkowane.
Kiedy alternatywy przestają działać?
Niestety, przy postępującej deformacji i narastających dolegliwościach, leczenie zachowawcze często przestaje być skuteczne. Z mojego doświadczenia wynika, że ten moment nadchodzi, gdy pomimo regularnego stosowania wkładek, ćwiczeń i odpowiedniego obuwia, ból staje się przewlekły, a deformacja na tyle duża, że uniemożliwia normalne funkcjonowanie. Wtedy, gdy pacjent nie jest w stanie znaleźć wygodnego obuwia, a każdy krok sprawia ból, operacja staje się jedynym realnym rozwiązaniem, aby przywrócić komfort życia i zapobiec dalszym, poważniejszym problemom ze stopą.Czym ryzykujesz, odkładając decyzję o operacji?
Wielu moich pacjentów zastanawia się, czy zwlekanie z operacją haluksów jest dobrym pomysłem. Muszę jasno powiedzieć, że odkładanie decyzji o zabiegu, gdy istnieją do niego medyczne wskazania, może prowadzić do szeregu niekorzystnych konsekwencji:
- Pogłębianie się deformacji: Haluksy to problem postępujący. Z czasem deformacja będzie się nasilać, co może utrudnić późniejszą korekcję i wymagać bardziej skomplikowanych metod operacyjnych.
- Powstawanie wtórnych problemów: Nieleczony haluks często prowadzi do powstawania innych deformacji w stopie, takich jak palce młotkowate, podwichnięcia w stawach śródstopno-paliczkowych pozostałych palców, czy metatarsalgia (ból śródstopia).
- Przewlekły ból: Długotrwałe obciążenie i nieprawidłowe ustawienie stopy skutkują przewlekłym bólem, który może promieniować na całą stopę, a nawet na łydkę i kolano.
- Trudności w codziennym funkcjonowaniu: Narastający ból i deformacja sprawiają, że nawet proste czynności, takie jak chodzenie, stanie czy dobór obuwia, stają się prawdziwym udręką, znacząco obniżając jakość życia.
Jaki jest najlepszy moment na operację haluksów?
Nie ma jednej, uniwersalnej odpowiedzi na pytanie o "najlepszy" moment na operację haluksów. Decyzja ta jest zawsze bardzo indywidualna i powinna być podjęta wspólnie z lekarzem ortopedą. Z moich obserwacji wynika, że wczesna interwencja, zanim deformacja stanie się bardzo zaawansowana, może przynieść lepsze i trwalsze efekty. Mniej zaawansowane haluksy często wymagają mniej inwazyjnych technik operacyjnych, a rekonwalescencja może być krótsza. Kluczowe jest, aby nie czekać, aż ból stanie się nie do zniesienia, a deformacja uniemożliwi normalne funkcjonowanie. Właściwy moment to ten, w którym dolegliwości zaczynają znacząco wpływać na Twoje życie, a leczenie zachowawcze przestało przynosić ulgę.
Czy pora roku ma znaczenie?
Pora roku, choć nie jest medycznym wskazaniem, może mieć pewne znaczenie dla komfortu rekonwalescencji po operacji haluksów. Wielu moich pacjentów decyduje się na zabieg w miesiącach chłodniejszych, czyli jesienią lub zimą. Dlaczego? Po operacji przez około 6-8 tygodni trzeba nosić specjalne obuwie odciążające przodostopie i często poruszać się o kulach. W tym okresie stopa jest również opuchnięta. W chłodniejsze dni łatwiej jest ukryć takie obuwie pod szerszymi spodniami, a także uniknąć upałów, które mogą nasilać obrzęk. Ponadto, jesień i zima to często okresy, w których łatwiej zaplanować dłuższy urlop i poświęcić się odpoczynkowi niezbędnemu do prawidłowego gojenia. Latem, gdy chcemy cieszyć się słońcem i lekkim obuwiem, rekonwalescencja może być bardziej uciążliwa.Przygotowanie do zabiegu
Przygotowanie do operacji haluksów to nie tylko kwestie medyczne, ale również logistyczne. Odpowiednie zaplanowanie tego okresu może znacząco ułatwić powrót do zdrowia. Oto kilka praktycznych wskazówek, które zawsze przekazuję moim pacjentom:
- Zaplanuj urlop: Upewnij się, że masz wystarczająco dużo czasu na rekonwalescencję, zazwyczaj około 2-3 tygodnie bez obciążania stopy.
- Przygotuj dom: Zorganizuj przestrzeń tak, aby wszystko, czego potrzebujesz, było w zasięgu ręki. Usuń dywany i przeszkody, które mogłyby utrudnić poruszanie się o kulach.
- Zadbaj o wsparcie: Poproś bliskich o pomoc w codziennych czynnościach, takich jak zakupy, gotowanie czy sprzątanie, zwłaszcza w pierwszych tygodniach po zabiegu.
- Przygotuj odpowiednie ubrania: Wybierz luźne spodnie, które łatwo założysz na opatrunek i specjalne obuwie.
- Zorganizuj transport: Upewnij się, że masz zapewniony transport do i ze szpitala, a także na wizyty kontrolne.
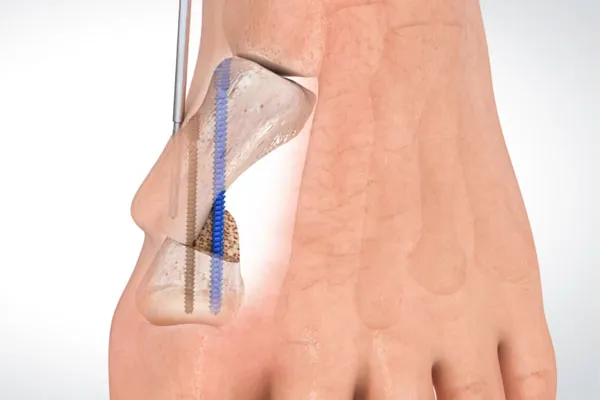
Nowoczesne metody operacyjne haluksów
Współczesna chirurgia stopy oferuje wiele skutecznych metod korekcji haluksów, a ich dobór zależy od stopnia deformacji i indywidualnych uwarunkowań pacjenta. Jako ortopeda, zawsze staram się wybrać technikę, która zapewni najlepszy i najtrwalszy efekt. Poniżej przedstawiam najczęściej stosowane w Polsce metody:
-
Metoda Chevrona: Jest to jedna z najpopularniejszych technik, stosowana głównie przy umiarkowanych deformacjach. Polega na wykonaniu nacięcia w kształcie litery "V" w głowie I kości śródstopia, co pozwala na przesunięcie fragmentu kości i korekcję ustawienia palucha. Stabilizacja odbywa się za pomocą małej śruby.
-
Metoda Scarf: Dedykowana jest zarówno umiarkowanym, jak i cięższym deformacjom. Kość śródstopia jest nacinana w kształcie litery "Z", co umożliwia większą korekcję w trzech płaszczyznach. Pozwala to na bardziej precyzyjne ustawienie kości i jest stabilizowana za pomocą dwóch śrub.
-
Metoda MICA (małoinwazyjna chirurgia stopy): To nowoczesna technika przezskórna, wykonywana przez niewielkie nacięcia (około 2-3 mm) za pomocą specjalnych narzędzi. Charakteryzuje się mniejszym urazem tkanek, mniejszym bólem pooperacyjnym i często szybszą rekonwalescencją. Jest odpowiednia dla wielu rodzajów deformacji.
-
Metoda Lapidusa: Stosowana jest przy zaawansowanych deformacjach, szczególnie gdy występuje duża niestabilność w stawie śródstopno-klinowatym. Polega na usztywnieniu tego stawu (artrodezie), co skutecznie eliminuje przyczynę nawrotów wady. Jest to metoda bardzo skuteczna w stabilizacji całej stopy.
Osteotomia, śruby tytanowe, brak gipsu
Współczesna operacja haluksów to zabieg, który znacznie różni się od tego, co pamiętamy sprzed lat. Obecnie standardem jest osteotomia, czyli precyzyjne przecięcie kości w celu jej prawidłowego ustawienia. Następnie, skorygowane fragmenty kości są stabilizowane za pomocą tytanowych śrub lub płytek. Co ważne, dzięki zastosowaniu tych nowoczesnych implantów, które są biokompatybilne i nie wymagają usuwania, nie ma konieczności zakładania gipsu. Pacjent po operacji może od razu obciążać stopę w specjalnym bucie odciążającym przodostopie, co znacząco przyspiesza i ułatwia rekonwalescencję.
Jak wybierana jest metoda operacji?
Wybór odpowiedniej metody operacji haluksów to kluczowa decyzja, którą podejmuję wspólnie z pacjentem. Nie ma jednej "najlepszej" techniki dla każdego. Decyzja ta zależy od wielu czynników:
- Stopień deformacji: Rodzaj i zaawansowanie wady (np. kąt palucha koślawego, kąt międzyśródstopny) są podstawą do wyboru techniki.
- Indywidualne uwarunkowania pacjenta: Wiek, aktywność fizyczna, współistniejące choroby, a także oczekiwania pacjenta odgrywają ważną rolę.
- Doświadczenie chirurga: Każdy chirurg ma swoje preferowane i opanowane do perfekcji techniki. Ważne jest, aby operował metodą, w której ma największe doświadczenie.

Rekonwalescencja i życie po operacji
Po operacji haluksów rozpoczyna się kluczowy etap rekonwalescencja. Bezpośrednio po zabiegu, przez pierwsze 6-8 tygodni, pacjent porusza się o kulach, a operowana stopa jest zabezpieczona w specjalnym bucie odciążającym przodostopie. Ten but ma za zadanie chronić stopę i zapewnić prawidłowe gojenie się kości. W tym okresie odpoczynek jest absolutnie niezbędny, aby uniknąć nadmiernego obciążenia i obrzęków. Szwy zazwyczaj usuwane są po około 10-14 dniach od zabiegu. Warto pamiętać, że obrzęk stopy może utrzymywać się przez kilka tygodni, a nawet miesięcy, co jest naturalnym elementem procesu gojenia.
Jak długo trwa powrót do pełnej sprawności?
Pytanie o powrót do pełnej sprawności po operacji haluksów jest jednym z najczęściej zadawanych. Muszę być tu realistyczny to proces, który wymaga czasu i cierpliwości. Zazwyczaj powrót do pełnej sprawności, czyli możliwość noszenia normalnego obuwia (choć początkowo zalecam to bardziej komfortowe i szersze) oraz powrót do większości aktywności, zajmuje od 3 do 6 miesięcy. W niektórych przypadkach, zwłaszcza przy bardziej skomplikowanych operacjach lub indywidualnych predyspozycjach, może to potrwać nieco dłużej. Ważne jest, aby nie przyspieszać tego procesu na siłę, aby nie narazić się na powikłania.
Rehabilitacja dlaczego jest absolutnie niezbędna?
Jako ortopeda zawsze podkreślam, że operacja to dopiero połowa sukcesu. Rehabilitacja po operacji haluksów jest absolutnie niezbędna do osiągnięcia trwałego i zadowalającego efektu. Bez odpowiednio prowadzonej fizjoterapii, nawet najlepiej wykonany zabieg może nie przynieść oczekiwanych rezultatów. Rehabilitacja, obejmująca specjalistyczne ćwiczenia wzmacniające mięśnie stopy, terapię manualną mającą na celu przywrócenie ruchomości w stawach oraz naukę prawidłowego wzorca chodu, pomaga odbudować siłę, elastyczność i koordynację stopy. To właśnie dzięki niej pacjent odzyskuje pełną sprawność, zmniejsza ryzyko nawrotu deformacji i unika wtórnych problemów.Operacja haluksów prywatnie czy na NFZ?
To pytanie, które zadaje sobie wielu pacjentów. Operacja haluksów w prywatnych klinikach w Polsce wiąże się z konkretnymi kosztami. Z mojego doświadczenia wynika, że cena za operację jednego haluksa waha się od 4 700 zł do nawet 15 000 zł. Ta rozpiętość wynika z wielu czynników, takich jak wybrana metoda operacyjna (nowoczesne techniki są zazwyczaj droższe), renoma i lokalizacja kliniki (ceny w dużych miastach bywają wyższe), a także doświadczenie i kwalifikacje chirurga. Warto zawsze dopytać o pełen zakres usług w cenie, w tym o wizyty kontrolne i ewentualną rehabilitację.
Refundacja z NFZ
Operacja haluksów jest zabiegiem refundowanym przez Narodowy Fundusz Zdrowia, co jest dobrą wiadomością dla wielu osób. Niestety, rzeczywistość refundacji często wiąże się z długim czasem oczekiwania. Według danych, średni czas oczekiwania na operację haluksów w Polsce wynosi około 380 dni. W niektórych województwach, na przykład mazowieckim, ten czas może być znacznie dłuższy, przekraczając nawet 700 dni. To sprawia, że wielu pacjentów, zwłaszcza tych z silnymi dolegliwościami, decyduje się na leczenie prywatne, aby uniknąć wielomiesięcznego oczekiwania na ulgę.
Czym różni się standard zabiegu prywatnego od refundowanego?
Wielu pacjentów zastanawia się, czy operacja prywatna różni się od tej refundowanej przez NFZ. Oto porównanie, które często przedstawiam moim pacjentom:
| Operacja prywatna | Operacja na NFZ |
|---|---|
| Krótki czas oczekiwania (zwykle kilka tygodni) | Długi czas oczekiwania (średnio 380 dni, w niektórych województwach ponad 700 dni) |
| Dostęp do najnowocześniejszych metod operacyjnych (np. MICA, Scarf) | Dostęp do standardowych metod, czasem starszych (np. z użyciem drutów Kirschnera) |
| Zazwyczaj stosowanie tytanowych śrub lub płytek do stabilizacji | Ryzyko zastosowania drutów Kirschnera (wymagają usunięcia) |
| Komfortowe warunki pobytu w klinice | Standardowe warunki szpitalne |
| Często w cenie pakietu opieka pooperacyjna i część rehabilitacji | Rehabilitacja zazwyczaj wymaga osobnego skierowania i oczekiwania |
Kto nie może poddać się operacji?
Mimo że operacja haluksów jest skutecznym rozwiązaniem, istnieją pewne przeciwwskazania, które mogą uniemożliwić jej przeprowadzenie. Bezpieczeństwo pacjenta jest zawsze priorytetem, dlatego dokładnie analizuję każdy przypadek. Do głównych przeciwwskazań należą:
- Niestabilna cukrzyca: Wysoki poziom cukru we krwi znacząco zwiększa ryzyko infekcji pooperacyjnych i utrudnia gojenie się ran, co może prowadzić do poważnych komplikacji.
- Zaawansowane choroby krążenia w kończynach dolnych: Problemy z ukrwieniem stopy mogą skutkować niedokrwieniem tkanek i zaburzeniami gojenia, co czyni zabieg zbyt ryzykownym.
- Znaczna otyłość: Nadmierna masa ciała zwiększa obciążenie operowanej stopy, co może negatywnie wpływać na wyniki zabiegu i proces rekonwalescencji, a także zwiększa ryzyko powikłań.
Przeczytaj również: Ćwiczenia na haluksy: Zwalcz ból i deformację stopy w domu
Jakie inne schorzenia mogą wykluczyć Cię z kwalifikacji do zabiegu?
Oprócz wymienionych wcześniej głównych przeciwwskazań, istnieją również inne schorzenia i stany, które mogą tymczasowo lub trwale wykluczyć pacjenta z możliwości poddania się operacji haluksów. Zawsze przeprowadzam szczegółowy wywiad i badania, aby upewnić się, że zabieg będzie bezpieczny. Do takich dodatkowych przeciwwskazań należą:
- Aktywne infekcje: Jakakolwiek aktywna infekcja w organizmie, zwłaszcza w obrębie stopy, musi być wyleczona przed operacją, aby uniknąć przeniesienia bakterii na pole operacyjne.
- Rozsiany proces nowotworowy: W przypadku zaawansowanej choroby nowotworowej, operacja ortopedyczna może być odłożona na rzecz leczenia onkologicznego, a ryzyko związane z zabiegiem może przewyższać potencjalne korzyści.
- Ciężkie, niestabilne choroby ogólnoustrojowe: Niewyrównana niewydolność serca, ciężkie choroby płuc czy nerek mogą stanowić zbyt duże ryzyko anestezjologiczne i pooperacyjne.





